Основные правила профилактики внутрибольничной инфекции
Содержание:
- Основные принципы лечения внутрибольничных инфекций
- Парентеральный путь передачи инфекции
- Профилактика нозокоминальных гнойно-септических заболеваний
- Работа младшего медперсонала
- Внутрибольничная инфекция (ВБИ)
- Для развития внутрибольничного очага должны быть:
- Источники ВБИ (внутрибольничной инфекции):
- Группы риска ВБИ (внутрибольничной инфекции):
- Факторы, способствующие возникновению внутрибольничной инфекции:
- Механизмы передачи ВБИ (внутрибольничной инфекции):
- Места локализации условно патогенных микроорганизмов в организме человека:
- Этиология и эпидемиология внутрибольничных инфекций
- Классификация
- Классификация внутрибольничных инфекций
- Проведение специфической профилактики ВБИ для пациента
- Внутрибольничные инфекции – приказ, касающийся профилактики ВБИ
- Основные внутрибольничные инфекции: возбудители
- Откуда берется внутрибольничная инфекция
- Факторы, способствующие распространению вби в лечебных учреждениях.
Основные принципы лечения внутрибольничных инфекций
 Лечение внутрибольничной инфекции всегда сложное и длительное, потому что она развивается в уже заранее ослабленном организме больного. Ведь у пациента стационарного отделения уже имеется основное заболевание, плюс на него накладывается инфекция – иммунитет не работает совсем, а учитывая высокую устойчивость внутрибольничных инфекций к лекарственным препаратам, процесс выздоровления может растянуться на длительное время.
Лечение внутрибольничной инфекции всегда сложное и длительное, потому что она развивается в уже заранее ослабленном организме больного. Ведь у пациента стационарного отделения уже имеется основное заболевание, плюс на него накладывается инфекция – иммунитет не работает совсем, а учитывая высокую устойчивость внутрибольничных инфекций к лекарственным препаратам, процесс выздоровления может растянуться на длительное время.
Обратите внимание: как только будет выявлен пациент с внутрибольничной инфекцией, его немедленно изолируют, по отделению объявляют строгий карантин (выход/вход больных и их родственников, медицинского персонала с других отделений категорически запрещен) и проводят полную дезинфекцию. При выявлении рассматриваемых патологий сначала необходимо выделить конкретного возбудителя инфекции, так как только это поможет грамотно выбрать эффективный противомикробный лекарственный препарат
Например, если внутрибольничная инфекция спровоцирована грамположительными штаммами бактерий (стафилококки, пневмококки, стрептококки и другие), то уместно будет в лечении использовать Ванкомицин. А вот если виновниками рассматриваемых патологий являются грамотрицательные микроорганизмы (эшерихии, песвдомонады и другие), то в назначениях врачей будут преобладать цефалоспорины, карбапенемы и аминогликозиды. В качестве дополнительной терапии применяют:
При выявлении рассматриваемых патологий сначала необходимо выделить конкретного возбудителя инфекции, так как только это поможет грамотно выбрать эффективный противомикробный лекарственный препарат. Например, если внутрибольничная инфекция спровоцирована грамположительными штаммами бактерий (стафилококки, пневмококки, стрептококки и другие), то уместно будет в лечении использовать Ванкомицин. А вот если виновниками рассматриваемых патологий являются грамотрицательные микроорганизмы (эшерихии, песвдомонады и другие), то в назначениях врачей будут преобладать цефалоспорины, карбапенемы и аминогликозиды. В качестве дополнительной терапии применяют:
- иммуностимуляторы;
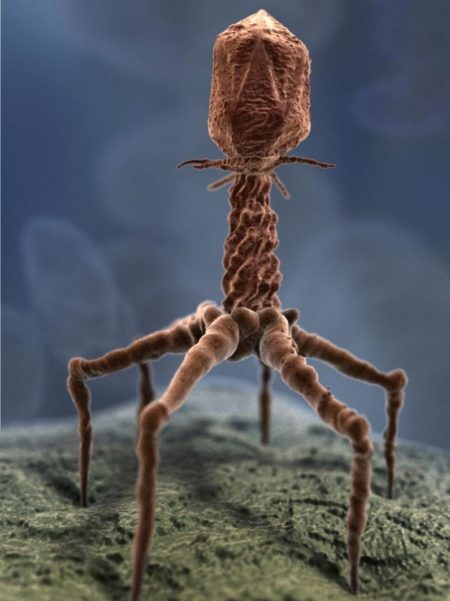
- бактериофаги специфического характера;
- интерферон;
- витаминные и минеральные комплексы;
- лейкоцитарную массу.
В обязательном порядке проводят симптоматическую терапию и обеспечивают больных полноценным, но диетическим питанием. По поводу симптоматической терапии что-то конкретно сказать не получится, так как все назначения лекарственных препаратов в данном случае проводятся в индивидуальном порядке. Единственное, что назначают практически всем пациентам – жаропонижающие средства, так как любые инфекционные заболевания сопровождаются повышением температуры тела.
Парентеральный путь передачи инфекции
Этот механизм передачи является лидером по распространению СПИДа и гепатита. Означает перантеральный путь – заражение через кровь и при нарушении целостности слизистых, кожных покровов. В условиях стационара это возможно в таких случаях:
-переливание крови/плазмы;
-заражение через шприц при инъекциях;
-хирургическое вмешательство;
-проведение лечебных процедур.
Часто искусственное инфицирование происходит в стоматологических клиниках и при посещении гинеколога из-за того, что врачи используют для осмотра слизистых своих пациентов неправильно обработанный инструмент, а также по причине работы врачей в нестерильных перчатках.

Профилактика нозокоминальных гнойно-септических заболеваний
Проблема профилактики внутрибольничных инфекций следует из сути нозокоминальных инфекций. Анализ факторов развития ВБИ показывает, что даже самое строгое соблюдение всех требований санитарно-эпидемиологического режима в стационарах ЛПУ не предостерегает пациента от возможной инвазии госпитальных штаммов. Изучение факторов развития ВБИ позволяет раскрыть механизмы развития госпитальных гнойно-септических заболеваний
Но для эффективной профилактики ВБИ важно знать причины, обусловливающие развитие нозокоминальных гнойно-септических заболеваний (ГСЗ). Все причины развития ВБИ можно объединить в 2 группы:
- объективные:
1.1. невозможность обеспечить абсолютную стерильность помещений стационара, воздуха (в том числе в операционных блоках), предметов быта, аппаратуры — как следствие, сохраняется возможность контакта между возбудителем и организмом пациента.
1.2. госпитальные штаммы более агрессивные и приспособлены к действию химиопрепаратов (дезинфицирующих средств, антибиотиков) в сравнении с внегоспитальными — при применении химических средств погибают в первую очередь внегоспитальные штаммы.
- субъективные:
2.1. нарушения санитарно-противоэпидемического режима медперсоналом;
2.2. носители госпитальных штаммов среди медицинского персонала.
Практика заведений, в которых ведется строгий контроль за ГСЗ и ВБИ, показывает, что на долю объективных факторов развития ВБИ приходится от 75% до 95% случаев нозокоминальных ГСЗ. Среди субъективных факторов: наименьшее влияние на развитие ВБИ имеют бытовые факторы доставки микроорганизма, поскольку сегодняшняя система санитарно-противоэпидемического контроля максимально снижает вероятность контаминации пациента ВБИ-штаммами через предметы обихода; наибольшее влияние имеют нарушения санитарно-противоэпидемического режима медперсоналом и носители госпитальных штаммов среди него.
Среди объективных факторов наиболее весомыми факторами считаются комбинация нерациональной антибиотикотерапии и продолжительности пребывания пациента в стационаре до оперативного вмешательства.
Отсюда, основными направлениями профилактических мероприятий ВБИ являются:
— рациональное применение антибиотиков в стационарах (уменьшает риск образования новых, более агрессивных госпитальных штаммов и колонизацию пациента госпитальными штаммами);
— рациональное (а не ограниченное), строго обоснованное применение инвазивных методов лечения (от катетеров до ИВЛ), что уменьшает частоту и продолжительность функционирования входных ворот для госпитальной инфекции;
— выделение среди пациентов группы риска по развитию нозокоминальных ГСЗ с целью усиленного мониторинга и проведения профилактических мероприятий у этих пациентов (позволяет действовать «на опережение»);
— строгое соблюдение санитарно-эпидемиологического режима в стационарах (исключает действие субъективных факторов развития ВБИ).
Работа младшего медперсонала
Во многом заражение больных зависит от работы младшего персонала. Все та же статистика гласит, что только в России внутрибольничное инфицирование шингеллезом выросло до 26 %, условно-патогенными паразитами до 18 %, а сальмонеллезом до 40 %!
Что в данном случае обуславливает артифициальный путь передачи инфекции? Это в первую очередь полное либо недостаточное соблюдение санитарных норм. Выборочные проверки показали, что во многих больницах санитарки убирают палаты, манипуляционные, и даже операционные некачественно. А именно, все поверхности обрабатываются одной тряпкой, дезинфицирующие растворы для уборки помещений готовятся меньшей концентрации, чем положено по нормам, в палатах и кабинетах не проводится обработка кварцевыми лампами, даже при их наличии и исправном состоянии.
Особенно печально обстоит дело в роддомах. Артифициальное заражение плода или роженицы, например, гнойно-септическими инфекциями может произойти из-за нарушения правил антисептики при обработке пуповины, при родовспоможении и дальнейшем уходе. Причиной может стать элементарное отсутствие маски на лице медсестры или санитарки, являющихся носителями патогенных микробов, не говоря уже о плохо простерилизованном инструментарии, пеленках и так далее.

Внутрибольничная инфекция (ВБИ)
Внутрибольничная инфекция (ВБИ) — любое, клинически распознаваемое заболевание микробной этиологии у пациента или медицинского работника, связанное с пребыванием, лечением, обследованием или обращением за мед помощью
в ЛПУ или условиями работы медицинского персонала.
Для развития внутрибольничного очага должны быть:
— источник (хозяин, пациент, медработник);
— микроорганизм (возбудитель);
— окружающая среда (больничная среда, лечебно-диагностические процедуры и т. д.)
Источники ВБИ (внутрибольничной инфекции):
— медицинский персонал;
— носители скрытыми формами инфекции;
— больные с острой, стёртой или хронической формой инф. заболеваний, включая раневую инфекцию;
— пыль, вода, продукты;
— оборудование, инструменты.
Группы риска ВБИ (внутрибольничной инфекции):
1) больные:
— без определенного места жительства, мигрирующее население,
— с длительными не долеченными хроническими соматическими и инфекционными заболеваниями,
— не имеющие возможность получать специальную медицинскую помощь;
2) лица, которым:
— назначена терапия подавляющая иммунную систему (облучение, иммунодеприсанты)
— проводятся сложные диагностические, операционные вмешательства;
3) родильницы и новорождённые, особенно недоношенные и переношенные;
4) дети с врождёнными аномалиями развития, родовой травмой;
5) медперсонал ЛПУ (лечебно-профилактического учреждения).
Факторы, способствующие возникновению внутрибольничной инфекции:
— недооценка эпидемической опасности внутрибольниных источников инфекции и риска заражения при контакте с пациентом;
— перегрузка ЛПУ;
— наличие не выявленных носителей внутрибольничных штаммов среди медперсонала и пациентов;
— нарушение медперсоналом правил асептики и антисептики, личной гигиены;
— несвоевременное проведение текущей и заключительной дезинфекции, нарушение режима уборки;
— недостаточное оснащение ЛПУ дезинфекционными средствами;
— нарушение режима дезинфекции и стерилизации медицинских инструментов, аппаратов, приборов и т. д.;
— устаревшее оборудование;
— неудовлетворительное состояние пищеблоков, водоснабжения;
— отсутствие фильтрационной вентиляции.
Механизмы передачи ВБИ (внутрибольничной инфекции):
Контактный:
— прямой (от источника к хозяину)
— косвенный (через промежуточные объекты: руки, предметы)
Аспирационный (аэрогенный):
— вдыхая капельки и пылинки
Фекально-оральный:
— водный
— пищевой
Трансмиссивный:
— через живого переносчика
Сапрофиты — микроорганизмы, использующие в качестве источника питания вещества из неживых объектов.Микробы паразиты — микроорганизмы, способные жить за счёт продуктов обмена в тканях живых организмов.
Места локализации условно патогенных микроорганизмов в организме человека:
Стафилококк (золотистый стафилококк):
— руки,
— подмышечные впадины,
— паховые складки,
— носоглотка;Стрептококк:
— кожа рук,
— носоглотка,Синегнойная палочка:
— руки,
— глотка,
— кишечник,
— мочевыводящие пути;Клебсиеллы:
— глотка,
— кишечник,
— мочевыводящие пути;Кишечная палочка:
— руки,
— кишечник,
— мочевыводящие пути и т. д.
Этиология и эпидемиология внутрибольничных инфекций
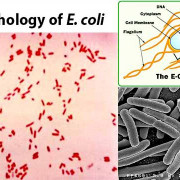
Основными возбудителями внутрибольничных инфекций (85% от общего числа) выступают условно-патогенные микроорганизмы: грамположительные кокки (эпидермальный и золотистый стафилококк, бета-гемолитический стрептококк, пневмококк, энтерококк) и грамотрицательные палочковидные бактерии (клебсиеллы, эшерихии, энтеробактер, протей, псевдомонады и др.). Кроме этого, в этиологии внутрибольничных инфекций велика удельная роль вирусных возбудителей простого герпеса, аденовирусной инфекции, гриппа, парагриппа, цитомегалии, вирусных гепатитов, респираторно-синцитиальной инфекции, а также риновирусов, ротавирусов, энтеровирусов и пр. Также внутрибольничные инфекции могут быть вызваны условно-патогенными и патогенными грибами (дрожжеподобными, плесневыми, лучистыми). Особенностью внутригоспитальных штаммов условно-патогенных микроорганизмов служит их высокая изменчивость, лекарственная резистентность и устойчивость к воздействию факторов среды (ультрафиолета, дезинфектантов и пр.).
Источниками внутрибольничных инфекций в большинстве случаев выступают пациенты или медицинский персонал, являющиеся бактерионосителями или больными стертыми и манифестными формами патологии. Как показывают исследования, роль третьих лиц (в частности, посетителей стационаров) в распространении ВБИ невелика. Передача различных форм госпитальной инфекции реализуется с помощью воздушно-капельного, фекально-орального, контактного, трансмиссивного механизма. Кроме этого, возможен парентеральный путь передачи внутрибольничной инфекции при проведении различных инвазивных медицинских манипуляций: забора крови, инъекций, вакцинации, инструментальных манипуляций, операций, ИВЛ, гемодиализа и пр. Таким образом в медучреждении возможно заразиться гепатитами В, С и D, гнойно-воспалительными заболеваниями, сифилисом, ВИЧ-инфекцией. Известны случаи внутрибольничных вспышек легионеллеза при приеме больными лечебного душа и вихревых ванн.
Факторами, участвующими в распространении внутрибольничной инфекции, могут выступать контаминированные предметы ухода и обстановки, медицинский инструментарий и аппаратура, растворы для инфузионной терапии, спецодежда и руки медперсонала, изделия медицинского назначения многоразового использования (зонды, катетеры, эндоскопы), питьевая вода, постельные принадлежности, шовный и перевязочный материал и мн. др.
Значимость тех или иных видов внутрибольничной инфекции во многом зависит от профиля лечебного учреждения. Так, в ожоговых отделениях преобладает синегнойная инфекция, которая в основном передается через предметы ухода и руки персонала, а главным источником внутрибольничной инфекции являются сами пациенты. В учреждениях родовспоможения основную проблему представляет стафилококковая инфекция, распространяемая медицинским персоналом-носителем золотистого стафилококка. В урологических отделениях доминирует инфекция, вызываемая грамотрицательной флорой: кишечной, синегнойной палочкой и др. В педиатрических стационарах особую значимость имеет проблема распространения детских инфекций – ветряной оспы, эпидемического паротита, краснухи, кори. Возникновению и распространению внутрибольничной инфекции способствуют нарушение санитарно-эпидемиологического режима ЛПУ (несоблюдение личной гигиены, асептики и антисептики, режима дезинфекции и стерилизации, несвоевременное выявление и изоляция лиц-источников инфекции и т. д.).
К группе риска, в наибольшей степени подверженной развитию внутрибольничной инфекции, относятся новорожденные (особенно недоношенные) и дети раннего возраста; пожилые и ослабленные пациенты; лица, страдающие хроническими заболеваниями (сахарным диабетом, болезнями крови, почечной недостаточностью), иммунодефицитом, онкопатологией. Восприимчивость человека к внутрибольничным инфекциям увеличивается при наличии у него открытых ран, полостных дренажей, внутрисосудистых и мочевых катетеров, трахеостомы и других инвазивных устройств. На частоту возникновения и тяжесть течения внутрибольничной инфекции влияет долгое нахождение пациента в стационаре, длительная антибиотикотерапия, иммуносупрессивная терапия.
Классификация
-
В зависимости от путей и факторов передачи ВБИ классифицируют:
- Воздушно-капельные (аэрозольные);
- Вводно-алиментарные;
- Контактно-бытовые;
- Контактно-инструментальные;
- Постинъекционные;
- Постоперационные;
- Послеродовые;
- Посттрансфузионные;
- Постэндоскопические;
- Посттрансплантационные;
- Постдиализные;
- Постгемосорбционные;
- Посттравматические инфекции;
- Другие формы.
-
От характера и длительности течения:
- Острые;
- Подострые;
- Хронические.
-
По степени тяжести:
- Тяжелые;
- Средне-тяжелые;
- Легкие формы клинического течения.
-
В зависимости от степени распространения инфекции:
- Генерализованные инфекции: бактериемия (виремия, микемия), септицемия, септикопиемия, токсико-септическая инфекция (бактериальный шок и др.).
- Локализованные инфекции
- Инфекции кожи и подкожной клетчатки (ожоговых, операционных, травматический ран, Постинъекционные абсцессы, омфалит,рожа, пиодермия, абсцесс и флегмона подкожной клетчатки, парапроктит, мастит, дерматомикозы и др.);
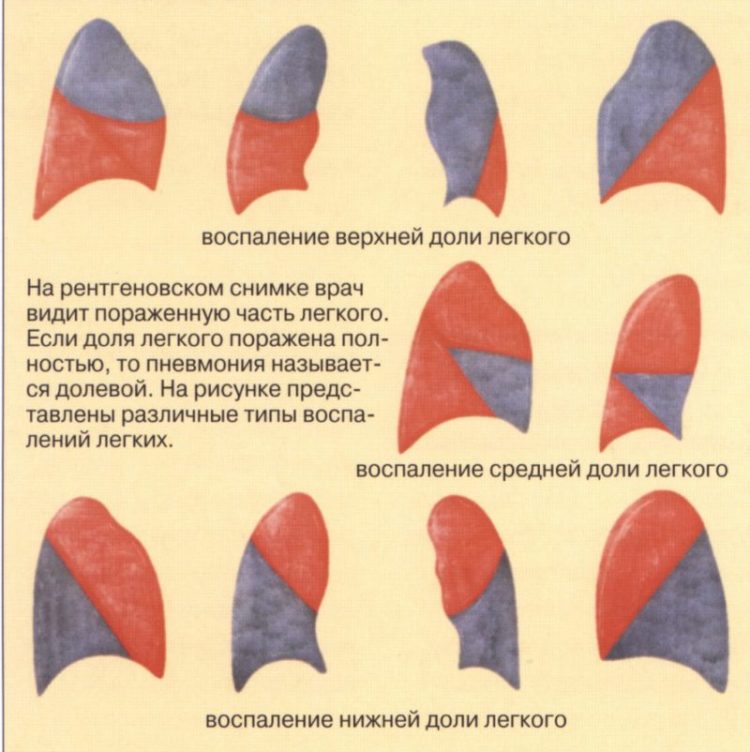
- Респираторные инфекции (бронхит, пневмония, легочный абсцесс и гангрена, плеврит, эмпиема и др.);
- Инфекции глаза (конъюнктивит, кератит, блефарит и др.);
- ЛОР-инфекции (отиты, синуситы, ринит, мастоидит, ангина, ларингит, фарингит, эпиглоттит и др.);
- Стоматологические инфекции (стоматит, абсцесс, др.);
- Инфекции пищеварительной системы (гастроэнтероколит, энтерит, колит, холецистит, гепатиты, перитонит, абсцессы брюшины и др.);
- Урологические инфекции (бактериурия, пиелонефрит, цистит, уретрит, др.);
- Инфекции половой системы (сальпингоофорит, эндометрит, др.);
- Инфекции костей и суставов (остеомиелит, инфекция сустава или суставной сумки, инфекция межпозвоночных дисков);
- Инфекции ЦНС (менингит, абсцесс мозга, вентрикулит и др.);
- Инфекции сердечно-сосудистой системы (инфекции артерий и вен, эндокардит, миокардит, перикардит, постоперационный медиастинит).
Классификация внутрибольничных инфекций
По длительности течения внутрибольничные инфекции делятся на острые, подострые и хронические; по тяжести клинических проявлений – на легкие, среднетяжелые и тяжелые формы. В зависимости от степени распространенности инфекционного процесса различают генерализованные и локализованные формы внутрибольничной инфекции. Генерализованные инфекции представлены бактериемией, септицемией, бактериальным шоком. В свою очередь, среди локализованных форм выделяют:
- инфекции кожи, слизистых и подкожной клетчатки, в т. ч. послеоперационных, ожоговых, травматических ран. В частности, к их числу относятся омфалит, абсцессы и флегмоны, пиодермия, рожа, мастит, парапроктит, грибковые инфекции кожи и др.
- инфекции полости рта (стоматит) и ЛОР-органов (ангина, фарингит, ларингит, эпиглоттит, ринит, синусит, отит, мастоидит)
- инфекции бронхолегочной системы (бронхит, пневмония, плеврит, абсцесс легкого, гангрена легкого, эмпиема плевры, медиастинит)
- инфекции пищеварительной системы (гастрит, энтерит, колит, вирусные гепатиты)
- глазные инфекции (блефарит, конъюнктивит, кератит)
- инфекции урогенитального тракта (бактериурия, уретрит, цистит, пиелонефрит, эндометрит, аднексит)
- инфекции костно-суставной системы (бурсит, артрит, остеомиелит)
- инфекции сердца и сосудов (перикардит, миокардит, эндокардит, флебиты, тромбофлебиты).
- инфекции ЦНС (абсцесс мозга, менингит, миелит и др.).
В структуре внутрибольничных инфекций на долю гнойно-септических заболеваний приходится 75-80%, кишечных инфекций – 8-12%, гемоконтактных инфекций – 6-7%. На прочие инфекционные заболевания (ротавирусные инфекции, дифтерию, туберкулез, микозы и др.) приходится около 5-6%.
Проведение специфической профилактики ВБИ для пациента
Такая профилактика наряду с иммунизацией направлена на увеличение устойчивости организма пациентов и клинического персонала к внутрибольничной инфекции. Ее, как правило, разделяют на две формы: плановую и экстренную.

Плановый тип мероприятий по профилактике ВБИ или вакцинация (активная иммунизация) проводится, начиная с рождения. При этом здоровым новорожденным делаются прививки против гепатита В и туберкулеза, а затем, по достижению определенного возраста, детей вакцинируют в поликлинике от таких недугов как полиомиелит, коклюш, дифтерия, корь и другие инфекции согласно прививочному календарю.
Таким образом, у подрастающего поколения вырабатывается стойкий пожизненный иммунитет против данных заболеваний. В целях предупреждения внутрибольничных заражений медицинского персонала проводится плановая вакцинация против гепатита В и дифтерии.
Санацию носителей токсигенного штамма стафилококка из числа сотрудников ЛПУ считают целесообразной в тех ситуациях, когда у них выделяется один и тот же фаговар в течение полугода. Вместо использования антибиотиков широкого спектра воздействия применяются антистафилококковые бактериофаги или двухпроцентный масляный раствор препарата под названием «Хлорофиллипт».
Экстренная профилактика, как правило, включает в себя мероприятия, которые направлены на предотвращение развития патологии у людей в случае заражения. Целью при этом является создание невосприимчивости индивида в течение инкубационного периода заболевания.

В зависимости от характера используемых средств экстренная профилактика подразделяется на специфическую (пассивная иммунизация) и общую. Для пассивной формы применяются препараты направленного воздействия, которые содержат готовые антитела наряду с бактериофагами – антистафилококковую гипериммунную плазму, противокоревой и антистафилококковый глобулин, стафилококковый бактериофаг. В рамках экстренной профилактики используются антибиотики широкого спектра воздействия (вроде пенициллинов или цефалоспоринов). Также применяется препарат «Метронидазол» в том случае, если предполагается присутствие анаэробной инфекции.
Мы рассмотрели кратко профилактику ВБИ в ЛПУ.
Внутрибольничные инфекции – приказ, касающийся профилактики ВБИ
Разного рода заболевания микробного происхождения, ставшие результатом посещения лечебного учреждения с целью получения медицинской помощи, обследования либо выполнения определенных обязанностей (работа), носят единое название — «внутрибольничная инфекция».
Определение Всемирной организации здравоохранения (ВОЗ) подчеркивает, что инфекция считается нозокомиальной (внутрибольничной), если первое ее проявление имело место не менее чем через двое суток после нахождения в медицинском учреждении. В случае наличия симптомов в момент поступления пациента и исключения вероятности инкубационного периода инфекция не считается госпитальной.
Перед органами управления всегда стояла проблема госпитальных инфекций. На сегодняшний день существует около пятнадцати приказов и других регламентирующих документов Минздрава СССР, РСФСР и Российской Федерации. Самые первые были изданы в 1976 году, но их смысл является актуальным и по сей день.
На данный момент существуют разработанные рекомендационные документы с описанием необходимых действий по профилактике воздушно-капельных и имплантационных инфекций.
Основные внутрибольничные инфекции: возбудители
Рассматриваемая патология очень хорошо изучена врачами и учеными, они точно выделили те условно-патогенные микроорганизмы, которые относятся к группе основных возбудителей:
- пневмококк;
- энтерококк;
- протей;
- стафилококк – может быть золотистым и эпидермальным;
- клебсиеллы;
- псевдомонады;
- стрептококк (бета-гемолитический);
- эшерихии;
- энтеробактер.
Достаточно большую роль в возникновении и распространении внутрибольничных инфекций играют вирусные возбудители:
- риновирусы;
- аденовирусная инфекция;
- парагрипп и грипп;
- энтеровирусы;
- простой герпес;
- вирусные гепатиты;
- ротавирусы;
- респираторно-синцитиальная инфекция;
- цитомегалия.
В некоторых случаях участие в возникновении и распространении инфекций рассматриваемой категории принимают патогенные грибы.
Обратите внимание: отличительной особенностью всех условно-патогенных микроорганизмов, которые участвуют в возникновении и распространении рассматриваемой категории инфекций является устойчивость к различным воздействиям (например, ультрафиолетовые лучи, лекарственные препараты, мощные дезинфицирующие растворы). Источниками рассматриваемых инфекций чаще всего являются медицинский персонал, либо сами больные, у которых имеются не диагностированные патологии – такое возможно, если симптоматика их скрытая
Распространение внутрибольничных инфекций происходит контактным, воздушно-капельным, трансмиссивным или фекально-оральным путем. В некоторых случаях патогенные микроорганизмы распространяются и парентеральным путем, то есть во время проведения различных медицинских манипуляций – введение вакцин больным, инъекции, забор крови, искусственная вентиляция воздуха, хирургические вмешательства. Таким вот парентеральным путем вполне реально заразиться гепатитами, ВИЧ-инфекцией, заболеваниями воспалительного характера с присутствием гнойного очага, сифилисом
 Источниками рассматриваемых инфекций чаще всего являются медицинский персонал, либо сами больные, у которых имеются не диагностированные патологии – такое возможно, если симптоматика их скрытая. Распространение внутрибольничных инфекций происходит контактным, воздушно-капельным, трансмиссивным или фекально-оральным путем. В некоторых случаях патогенные микроорганизмы распространяются и парентеральным путем, то есть во время проведения различных медицинских манипуляций – введение вакцин больным, инъекции, забор крови, искусственная вентиляция воздуха, хирургические вмешательства. Таким вот парентеральным путем вполне реально заразиться гепатитами, ВИЧ-инфекцией, заболеваниями воспалительного характера с присутствием гнойного очага, сифилисом.
Источниками рассматриваемых инфекций чаще всего являются медицинский персонал, либо сами больные, у которых имеются не диагностированные патологии – такое возможно, если симптоматика их скрытая. Распространение внутрибольничных инфекций происходит контактным, воздушно-капельным, трансмиссивным или фекально-оральным путем. В некоторых случаях патогенные микроорганизмы распространяются и парентеральным путем, то есть во время проведения различных медицинских манипуляций – введение вакцин больным, инъекции, забор крови, искусственная вентиляция воздуха, хирургические вмешательства. Таким вот парентеральным путем вполне реально заразиться гепатитами, ВИЧ-инфекцией, заболеваниями воспалительного характера с присутствием гнойного очага, сифилисом.
Существует ряд факторов, которые активно участвуют в распространении внутрибольничных инфекций – медицинские инструменты, спецодежда медицинского персонала, постельные принадлежности, медицинская аппаратура, инструменты многоразового использования, перевязочный материал и вообще все, любой предмет, что находится в конкретном стационаре.
Внутрибольничные инфекции не случаются сразу все в одном отделении. Вообще, существует некоторая дифференциация рассматриваемой проблемы – для конкретного стационарного отделения в лечебном учреждении присуща «своя» инфекция. Например:
- урологические отделения – синегнойная или кишечная палочка;
- ожоговые отделения – синегнойная палочка;
- родовые отделения – стафилококковая инфекция;
- педиатрические отделения – краснуха, эпидемический паротит, корь, ветряная оспа и другие детские инфекции.
Откуда берется внутрибольничная инфекция
Собственно, откуда берется инфекция в том месте, куда постоянно поступают больные люди, понятно. Не совсем понятно другое — почему она там не уничтожается, а остается, да еще и распространяется. Причин несколько:
- Появление устойчивых штаммов микробов в результате неправильного применения антисептических средств;
- Недостаточное техническое оснащение больницы: тесные помещения, плохая или неисправная вентиляция, вышедшая из строя сантехника, устаревшие аппараты для стерилизации и т.д.;
- Недостаток среднего и младшего медицинского персонала, попросту нехватка рук, необходимых для поддержания должного уровня чистоты;
- Нехватка антисептических лекарственных средств или их низкое качество;
- Неправильное зонирование больницы, когда пациенты с заразными заболеваниями, или помещения с повышенной инфекционной опасностью, недостаточно хорошо изолированы от остальных;
- Пренебрежение правилами гигиены, как со стороны медицинского персонала, так и со стороны пациентов и их посетителей.
Факторы, способствующие распространению вби в лечебных учреждениях.
— пищевой;
— через кровь.
Внутрибольничная инфекция в последние годы набирает все больше оборотов: количество зарегистрированных случаев в Российской Федерации выросло до шестидесяти тысяч в год. Причины такого роста госпитальных инфекций могут быть как объективными (которые не зависят от руководства и медицинских работников лечебных учреждений), так и субъективными. Вкратце остановимся на каждом из вариантов.
Объективные причины внутрибольничной инфекции:
- существует ряд медицинских учреждений, которые не отвечают современным требованиям;
- создаются большие больничные комплексы со своеобразной экологией;
- бактериологические лаборатории плохо оборудованы и оснащены;
- наблюдается нехватка врачей-бактериологов;
- отсутствуют эффективные методы лечения стафилококкового носителя, а также условия для госпитализации;
- учащаются контакты больных и персонала;
- рост частоты обращений за медицинской помощью;
- повышение числа людей с низким иммунитетом.
Субъективные причины инфекции:
- отсутствует единый эпидемиологический подход к изучению госпитальных инфекций;
- недостаточный уровень проводимых профилактических мер, а также подготовки докторов и среднего медицинского персонала;
- отсутствуют способы качественной стерилизации определенных видов оборудования, недостаточный контроль за проводимыми процедурами;
- увеличения количества недиагностируемых носителей среди медицинских работников;
- нет полного и достоверного учета внутрибольничных инфекций.